PLASMOCITOMA EXTRAMEDULAR NASOFARINGEO: INFORME DE UN CASO
(especial para SIIC © Derechos reservados)
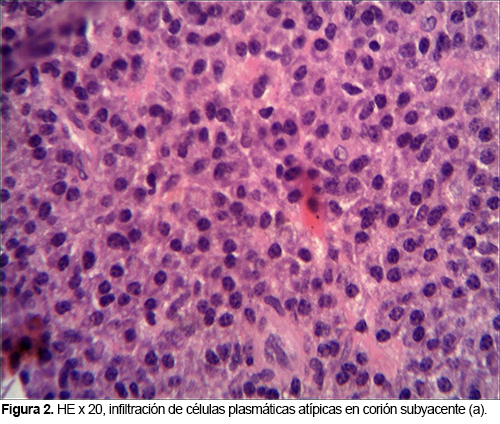
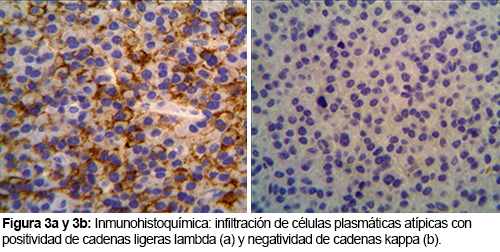
El plasmocitoma extramedular de nasofaringe es una neoplasia de células plasmáticas inusual, que comprende un 4% de las neoplasias no epiteliales a este nivel. Aparece como una lesión única, de color rojo violáceo, en varones mayores de 40 años y puede ocasionar epistaxis.
(especial para SIIC © Derechos reservados)
El plasmocitoma extramedular de nasofaringe es una neoplasia de células plasmáticas inusual, que comprende un 4% de las neoplasias no epiteliales a este nivel. Aparece como una lesión única, de color rojo violáceo, en varones mayores de 40 años y puede ocasionar epistaxis.
Autor:
Elena Sánchez-legaza
Columnista Experta de SIIC
Institución:
Hospital de Algeciras Artículos publicados por Elena Sánchez-legaza
Elena Sánchez-legaza
Columnista Experta de SIIC
Institución:
Hospital de Algeciras Artículos publicados por Elena Sánchez-legaza
Coautores
Rosario Guerrero Cauqui* Carmen Benítez García** Regla Gallego Gallegos***
Doctora Especialista en Anatomía Patológica, Hospital de Algeciras*
Doctora Especialista en Anatomía Patológica, Hospital de Algeciras, Algeciras, España**
Doctora, Hospital de Algeciras, Algeciras, España***
Rosario Guerrero Cauqui* Carmen Benítez García** Regla Gallego Gallegos***
Doctora Especialista en Anatomía Patológica, Hospital de Algeciras*
Doctora Especialista en Anatomía Patológica, Hospital de Algeciras, Algeciras, España**
Doctora, Hospital de Algeciras, Algeciras, España***
|
Recepción del artículo 21 de Septiembre, 2017 |
Aprobación 14 de Noviembre, 2017 |
|
Primera edición 1 de Diciembre, 2017 |
Segunda edición, ampliada y corregida 14 de Noviembre, 2024 |
|
|
|
Artículo completo
PLASMOCITOMA EXTRAMEDULAR NASOFARINGEO: INFORME DE UN CASO
1. Gerry D, Lentsch EJ. Epidemiologic evidence of superior outcomes for extramedullary plasmocityma of the head and neck. Int Arch Otorhinolaryngol 17(2):213-217, 2013. doi: 10.7162/S1809-97772013000200016. 2. Tisner JV, Fraile J, Ortiz García A. Plasmocitomas primarios extramedulares de vías respiratorias altas. Estudio de cuatro casos de localización reciente. ORL Aragón 0:6-9, 1997. 3. Garcia C, Armengot M, Sabater V, Reboll RM, Frias S, Basterra J et al. Plasmocitoma solitario extramedular de amígdala tubárica. Acta Otorrinolaringol Esp 60(4):301-3, 2009. 4. Bachar G, Goldstein D, Brown D, Tsang R, Lockwood G, Pérez-Ordóñez B, et al. Solitary extramedullary plasmacytoma of the head and neck long-term outmcome analysis of 68 cases. Head and neck 112-9, 2008. DOI: 10.1002/hed.20821. 5. Creach KM, Foote RL, Neben-Wittich MA, Kyle RA. Radiotherapy for extramedulary plasmacytoma of the head and neck. Int J Radiation Oncology Oncology Biol Phys 73(3):789-94, 2009. Doi:10.1016/j.ijrobp.2008.04.077. 6. Pont E, Mazón M, Del Campo J, Viel M. Persistent plasma cell tumor of the nasopharynx after radiotherapy treatment: a case report and review of the literature. J Otol Rhinol 3(6), 2014. 7. Dos Anjos MA, Granato L, Ikeda F, De Própero JD. Extramedullary nasal plasmacytoma: Literature review and a rare case report. Otolaryngol Head Neck Surg 148(6):974-81, 2013. 8. Thumallapally N, Meshref A, Mousa M, Terjanian T. Solitary plasmacytoma: population-based analysis of survival trends and effect of various treatment modalities in the USA. BMC Cancer 17:13, 2017. doi: 10.1186/s12885-016-3015-5. 9. Ozsahin M, Tsang R, Poortmans P, Belkacemi Y, Bolla M, Dinçbas FÖ, et al. Strojan P, Soba E, Lamovec J, Munda A. Extramedullary plasmacytoma: clínical and histopathologic study. Int J Radiation Oncology Biol Phys 53(3):692-701, 2002. 10. Outcomes and patterns of failure in solitary plasmacytoma: a multicenter rare cancer network study of 258 patients. Int J Radiation Oncology Biol Phys 64(1):210-17, 2006. Doi: 10.1016/j.ijrobp.2005.06.039. 11. Sasaki R, Yasuda K, Abe E, Uchida N, Kawashima M, Uno T, et al. Multi-institutional analysis of solitary extramedullary plasmacytoma of the head and neck treated with curative radiotherapy. Int J Radiat Oncol Biol Phys 82(2):626-34, 2012. doi: 10.1016/j.ijrobp.2010.11.037. |
|
|
Está expresamente prohibida la redistribución y la redifusión de todo o parte de los contenidos de la Sociedad Iberoamericana de Información Científica (SIIC) S.A. sin previo y expreso consentimiento de SIIC. |
ua40317